SALUD
 4.2. SALUD1
Â
En el presente capÃtulo se presentan las principales caracterÃsticas del sistema de salud argentino, el estado sanitario actual de su población y algunas polÃticas llevadas a cabo en los últimos años. Para comenzar, se sitúa Argentina en relación a otros paÃses, para luego desarrollar la situación nacional y de las provincias, diferenciando particularmente la situación de aquellas que componen la Región Centro.
Â
  4.2.1. Contexto Internacional
 Con el fin de situar Argentina en el contexto internacional, se realiza a continuación una comparación, con paÃses miembros del Grupo de los Siete2(G7), con los paÃses del Mercosur3 y con algunos paÃses Asiáticos (PA).
En este caso, se presenta información que amplÃa y complementa el informe presentado en el libro «Balance de la EconomÃa Argentina: un enfoque regional 2001». Cabe aclarar que somos conscientes que restringir el estudio a comparaciones de algunos indicadores de salud a nivel internacional es sólo una herramienta posible para situar Argentina en el mundo, y que a veces se requieren estudios más profundos de la situación particular de cada paÃs para extraer conclusiones más precisas.
Â
4.2.1.1. Gasto en Salud
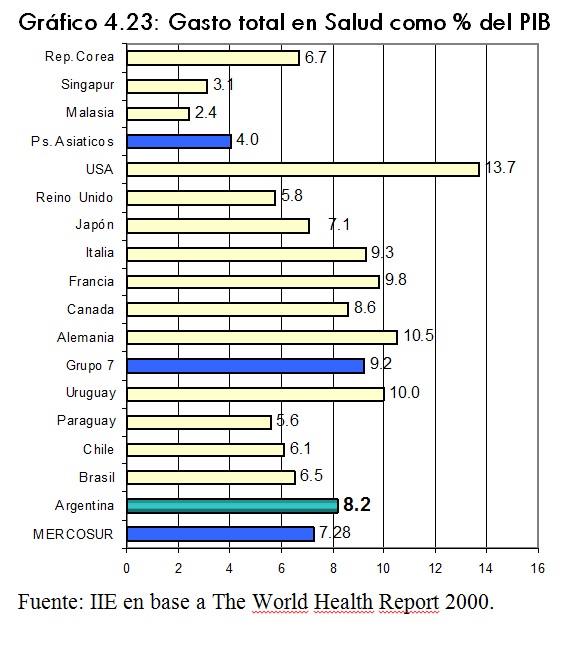
 Un indicador muy utilizado es el gasto total en salud como porcentaje del PIB4 en cada paÃs. El gráfico 4.23 muestra esta relación tanto para paÃses desarrollados como en vÃas de desarrollo para el año 1997. Del mismo se desprende que paÃses como Argentina y Uruguay son los de mayor gasto en salud como porcentaje de su producto, este último paÃs incluso supera la media de los paÃses desarrollados. Entre estos, el paÃs que presenta mayor gasto como porcentaje del PIB es Estados Unidos. Si se excluye este último de la muestra, el promedio de los paÃses desarrollados desciende a 8,5%, valor muy cercano al de Argentina.
Con respecto a los paÃses asiáticos, sus niveles son notoriamente inferiores a Argentina. El paÃs asiático de mayor gasto en salud como porcentaje del PBI es República de Corea, con valores similares a los de paÃses como Paraguay, Chile y Brasil.
Â
1 Para la elaboración de este capÃtulo se agradece la colaboración de la Lic. Alejandra Traferri.
2 El mismo incluye Francia, Inglaterra, Estados Unidos, Canadá, Japón,  Italia y Alemania. No se incluye Rusia.
4 El producto bruto interno de un paÃs se define como el valor a precios de mercado de los bienes y servicios finales que se produce en un año y es una de las medidas más importantes con las que se mide la actividad económica.Â
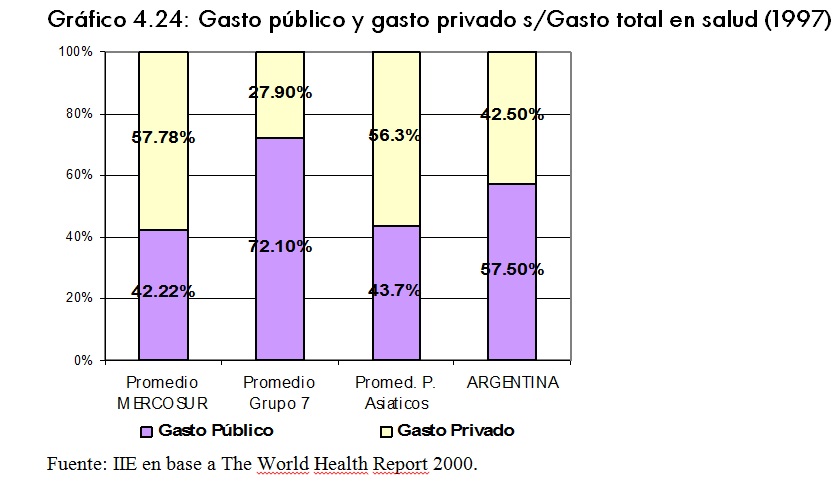
Otro indicador de la equidad en el sistema es el porcentaje del gasto total en salud que aporta el sector público y el porcentaje del sector privado. Esta información se presenta en el Gráfico 4.24.
Se puede observar que, en promedio, en los paÃses desarrollados el aporte público es muy superior al privado. Un caso extremo es el del Reino Unido, en el cual el sistema de salud se financia en un 97% con el aporte público. Sólo en Estados Unidos el gasto es mayormente privado, alcanzando un 56%.
En Argentina el gasto público como porcentaje del gasto total es el mayor en comparación con todos los paÃses en desarrollo considerados. De todos modos, es muy inferior a la media de los desarrollados. De los paÃses de Sudamérica considerados, Uruguay es el que se financia principalmente con aportes privados (cerca del 80% del gasto total).
En el caso de los paÃses asiáticos, se observa que se financian mayormente con erogaciones del sector privado, en porcentajes muy similares a los del promedio de los paÃses latinoamericanos considerados.
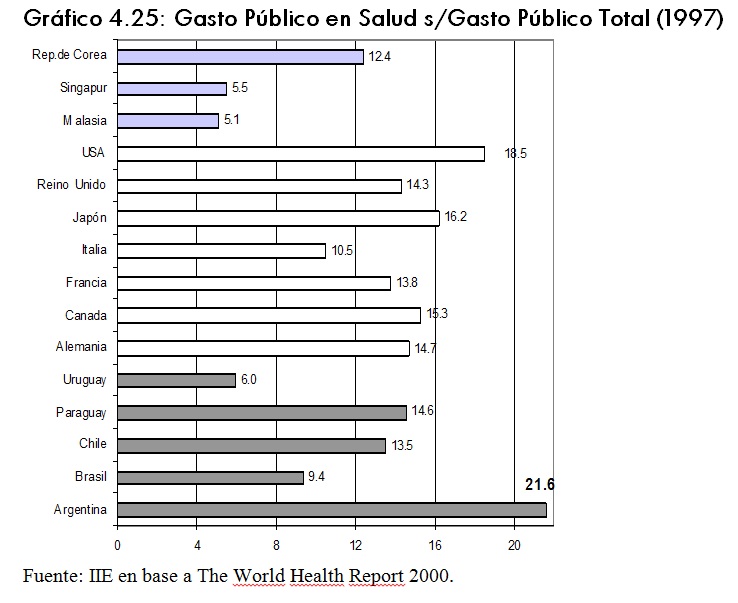
Sin embargo si se considera el gasto público en salud como porcentaje del gasto público total, Argentina alcanza un 21,6% y es el paÃs que destina mayor cantidad de fondos a este sector. Por otro lado, el promedio para los paÃses desarrollados considerados es de 14,8% y de 7,7% para los paÃses asiáticos. Dichos porcentajes se presentan en el gráfico 4.25.
Asimismo, en un intento de reflejar el grado de equidad en la financiación de los sistemas de salud, la Organización Mundial de la Salud realizó una estimación del gasto de bolsillo de las personas destinado a este rubro, lo que se conoce como «Out of pocket expenditure». Esto brinda una idea aproximada de la equidad del sistema, en el sentido de que mientras mayor sea, menor será la capacidad del sistema para cubrir todas las necesidades sanitarias de la población. Para Argentina los gastos de bolsillo en salud se estiman en un 32,6% del gasto total en salud, valor inferior a la media de los paÃses en desarrollo considerados (40,7%) pero muy superior a la de paÃses desarrollados que es de 18,6%.Â
Â
4.2.1.2. Eficiencia del Gasto en SaludÂ
Con el objetivo de comprender y abarcar algunos aspectos que indiquen la situación de los sistemas de salud en el mundo, la OMS elaboró en el año 2000 un Ãndice de desempeño de estos sistemas en 191 paÃses. Este indicador se basa principalmente en la estimación del logro de tres objetivos: buena salud de la población, reacción o sensibilidad del sistema a las expectativas de la población y equidad en la contribución financiera del mismo.
Según el informe, el progreso en estos objetivos para un paÃs, dependerá crucialmente de cómo los sistemas lleven a cabo cuatro funciones vitales: la provisión de servicios sanitarios, la generación de recursos, el financiamiento y la administración de los mismos.
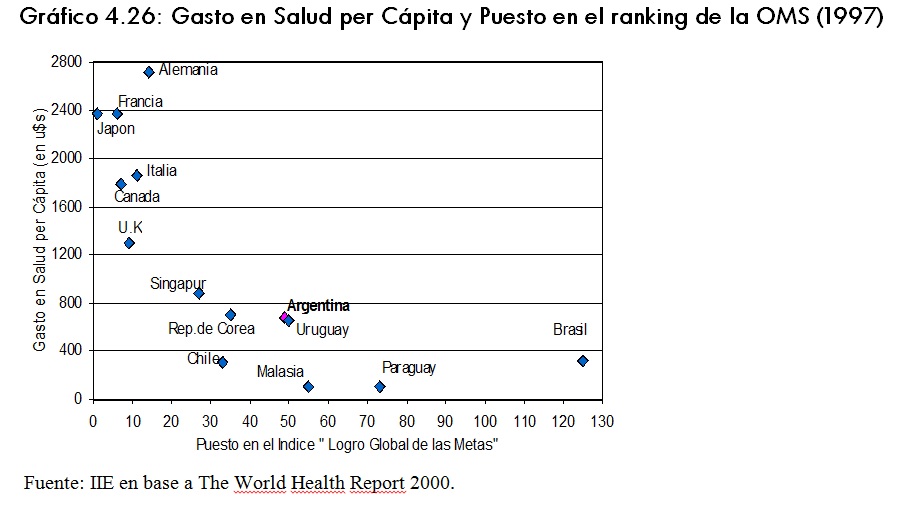
En el gráfico 4.26 se observa la relación entre el gasto en salud per cápita y dicho Ãndice denominado «logro global de las metas». El paÃs que ocupe el primer puesto será aquel que utilice más eficiente y equitativamente sus recursos en salud.
Se puede observar que los paÃses del G7 se ubican en el cuadrante superior izquierdo. Eso implica que poseen un alto gasto en salud por persona y ocupan los primeros puestos en el ranking de eficiencia. El gasto per cápita más alto corresponde a Estados Unidos con 4.187 U$S per cápita. Los demás paÃses de este grupo oscilan entre los U$S1.300 (Reino Unido) y U$S2.700 (Alemania). A su vez, ocupan lugares en el ranking de eficiencia que van del puesto 1 para Japón al 15 para Estados Unidos.
Por otro lado, los paÃses asiáticos Singapur y República de Corea, junto con Chile se ubican en el cuadrante inferior izquierdo. Esto implica que poseen bajos niveles de gasto en salud per cápita, pero ocupan puestos relativamente elevados en el ranking de eficiencia.
Por ultimo, los paÃses en desarrollo de América Latina, se ubican en el cuadrante inferior derecho. Esto implica que poseen bajos niveles de gasto en salud per cápita y que ocupan los últimos puestos en el ranking de eficiencia. Uno de los paÃses en situación más desventajosa es Brasil, con un nivel de gasto en salud per cápita de U$S 319, ocupando el puesto 125 en el ranking de la Organización Mundial de la Salud.
Para Argentina, las estimaciones del gasto en salud per cápita son de 676 dólares y ocupa el puesto 49 en el ranking. Con respecto a los paÃses del Mercosur, nuestro paÃs se encuentra en una situación similar a la de Uruguay. Chile es el paÃs en mejor posición, ocupando el puesto 33, con un nivel de gasto per cápita de 315 dólares.
Â
Â
Resumiendo todos los aspectos que considera dicho informe, se puede decir que ubica a Argentina en el puesto 39 en cuanto al nivel de salud alcanzado (considerando la expectativa de vida ajustada en función de la discapacidad), pero al considerar la respuesta global de los sistemas de salud pasa a ocupar el puesto 40. Asimismo, la ubica entre el puesto 89 y el 95 si se considera la justicia en la financiación del gasto en salud. A partir de esta información, estima el puesto 49 para Argentina en el logro global de las metas.
Por otro lado, al analizar la eficacia del gasto en relación al nivel de salud alcanzado posiciona a nuestro paÃs en el puesto 75. Esto estarÃa señalando la necesidad de mejorar los niveles de salud con la inversión que actualmente se realiza en ella.Â
Â
4.2.1.3. Profesionales de la SaludÂ
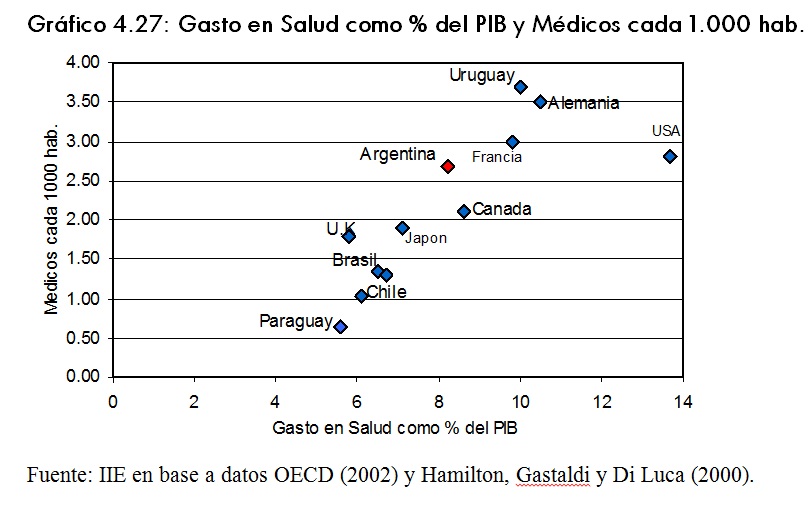
Otro indicador a considerar es la cantidad de médicos cada 1.000 habitantes. Para Argentina este indicador alcanzó el 2,7. Junto con Uruguay alcanza niveles similares a los de paÃses desarrollados como Estados Unidos, Alemania y Francia. Incluso Uruguay con un promedio de 3,7 médicos cada 1000 habitantes es el de mayor cantidad de profesionales, sólo superado por Italia con un promedio de 5,9.
El gráfico 4.27 indica la relación existente entre este indicador y el gasto en salud como porcentaje del PIB, donde se refleja una clara tendencia positiva.
Esto surge del hecho de que, a pesar de la creciente incorporación tecnológica, la provisión de servicios de salud continúa siendo mano de obra intensiva. La hipótesis subyacente en estudios recientes es que esta fuerza de trabajo se expande a un ritmo mayor que los otros sectores económicos; y la presión que generan estos recursos humanos sobre el mercado de servicios de salud, se refleja en un incremento en los costos5.
4.2.1.4. Algunos Indicadores DemográficosÂ
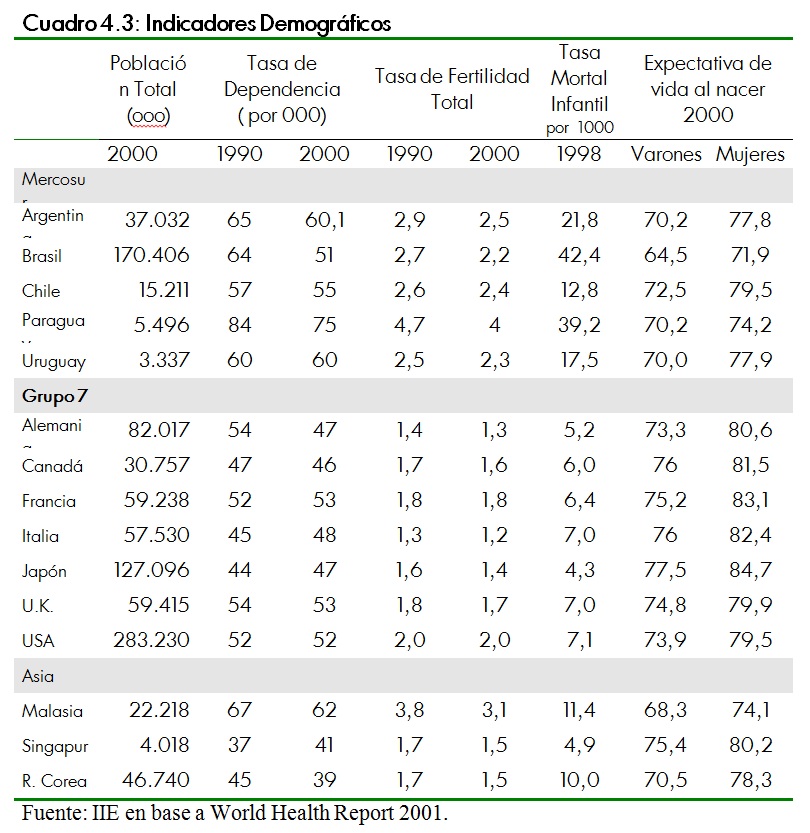
Resulta de interés una comparación de algunos indicadores demográficos ya que dan una idea de las diferencias en la composición de la población entre paÃses y, por lo tanto, de las distintas necesidades sanitarias en cada caso en particular.
En general, los paÃses en desarrollo tienen una mayor tasa de crecimiento de la población que los paÃses desarrollados y una mayor tasa de dependencia total (que viene disminuyendo desde décadas pasadas) debido fundamentalmente a la mayor población infantil. Como es de esperar, también presentan mayores tasas de fertilidad, aunque las mismas han tendido a disminuir en los últimos años. De los paÃses asiáticos se destaca la República de Corea que ha logrado niveles bajos de crecimiento poblacional y una tasa de fertilidad que se asemeja a los paÃses más desarrollados. Sin embargo, aún mantiene altas tasas de mortalidad materna y de mortalidad infantil, aunque ha logrado una disminución importante de este indicador entre 1978 y 1999.
En cuanto a las tasas de mortalidad infantil y materna, se evidencia una gran diferencia entre ambos grupos de paÃses, con valores mucho más elevados para los paÃses en desarrollo. Se destaca Brasil, paÃs en situación muy desfavorable.
5Ver Hamilton, Gastaldi y Di Luca (2000).
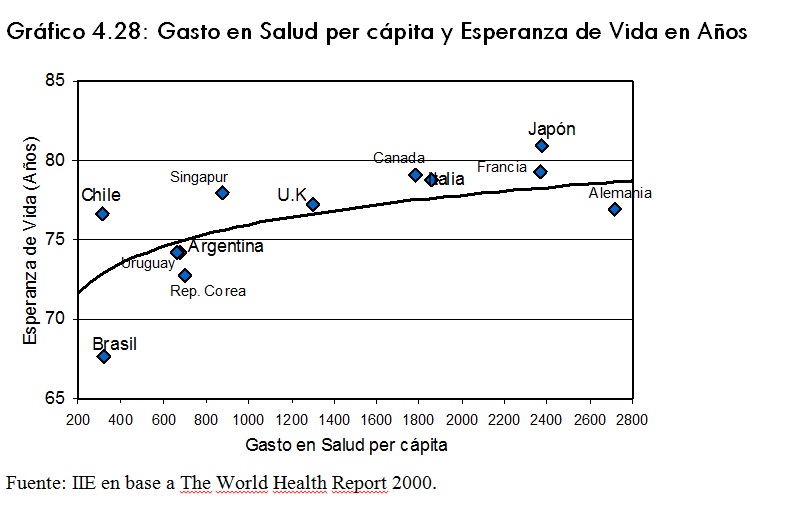
En el gráfico 4.28 se presenta la relación entre el gasto en salud per cápita y la esperanza de vida. Aunque se observa una relación positiva entre ambos, esta relación quizás deberÃa ser considerada junto con otros indicadores como por ejemplo aquellos que tienen que ver con la cultura, los hábitos alimenticios, etc.
Â
4.2.2. Sistema Sanitario en Argentina
 Las tres dimensiones más relevantes para el análisis del sector salud son las siguientes6:
 1. El sistema de salud engloba la totalidad de acciones que la sociedad y el Estado desarrollan en salud. Abarca todas las actividades cuya finalidad principal es promover, restablecer o mantener la salud. Es el conjunto de personas, recursos y acciones cuyo propósito primario es mejorar la salud, asà como las normas que regulan las actividades orientadas a tal fin (OMS).Â
2. El estado o situación de la salud de la población se refiere a la calidad de vida de los pueblos. Esta depende no solo de las polÃticas y de los sistemas de salud sino que es consecuencia de un conjunto de factores combinados, como las conductas y estilos de vida, el ambiente, y la genética.Â
3. Las polÃticas de salud: se pueden definir como el esfuerzo sistemático para reducir los problemas de salud. Una polÃtica implica la definición de la salud como un problema público en el cual el Estado asume un rol activo y explÃcito. Una polÃtica de salud puede o no modificar el estado de salud de la población, asà como puede o no modificar el sistema de salud.
Â
6Esquema propuesto en Tobar (2000) «Herramientas para el análisis del sector salud».
 4.2.2.1. Sistema de SaludÂ
Todo sistema de salud puede ser pensado como la articulación de tres componentes: uno polÃtico que se puede considerar modelo de gestión, uno económico que se asocia con el modelo de financiación y otro técnico que puede denominarse modelo de atención o modelo asistencial. Ambas dimensiones están altamente relacionadas y tienen áreas en común7.
En general, se afirma que el sector salud en Argentina presenta una fragmentación de los subsectores público, privado y de la seguridad social, con escasa complementariedad y articulación de sus instituciones y establecimientos8. El modelo de atención privilegia el desarrollo de las actividades centradas en la especialización y el uso de la alta tecnologÃa, en detrimento de los programas de promoción y prevención del desarrollo de redes de atención primaria.
Por otro lado, a pesar de la inversión que el paÃs destina a salud por habitante y por año, el esfuerzo económico no pareciera alcanzar los resultados esperables.
Â
4.2.2.1.1. Subsectores involucrados
El subsector público posee la mayor capacidad instalada del paÃs, dependiendo sus establecimientos de la Jurisdicción Nacional, Provincial o Municipal. Presta servicios a la totalidad de la población que los demanda sin exclusión y cubre financieramente a la población no asegurada. Esto hace que de hecho, los hospitales públicos actúen como un reaseguro para las Obras Sociales pues mantienen un flujo de atención sin cargo para población asegurada.
 El subsector de la seguridad social comprende las Obras Sociales Nacionales y el PAMI, Obras Sociales Provinciales y otras Obras Sociales, como Fuerzas Armadas y PolicÃa. Los recursos de estas entidades provienen de aportes y contribuciones sobre el salario y actúan como financiadores, contratando servicios médicos privados. A su vez, existe un Fondo Solidario de Redistribución creado para equilibrar las diferencias en la recaudación entre las Obras Sociales9. Actualmente muchas Obras Sociales se encuentran desfinanciadas y en crisis, con serios problemas para cumplir con la cobertura de los afiliados, como fruto de la ineficiencia administrativa, el exceso de intermediación y el uso discrecional de los recursos. También contribuyó a la crisis la caÃda en los aportes debido al incremento del desempleo y del empleo informal. Esta situación se traduce en una mayor demanda a hospitales públicos.
El subsector privado se compone de prestadores directos y de entidades financiadoras o «prepagas». El sector prestador (clÃnicas, laboratorios, sanatorios, etc.) creció vertiginosamente desde 1970, por el fuerte aporte de fondos provenientes de contratos con Obras Sociales, favorecido por un marco regulatorio débil y por modalidad de pago por prestación. El crecimiento fue anárquico, excesivo, con una incorporación indiscriminada de alta tecnologÃa en instituciones pequeñas e ineficientes.
7 Tobar (2000) op. cit.
8 Sección elaborada en base a Ministerio de Salud 2000.
9 Aunque surge como un mecanismo para aumentar la equidad, se afirma que no resultó un mecanismo efectivo para generar mayor igualdad en los ingresos de las entidades y en las prestaciones de los pacientes.
Â
Por otro lado, las empresas de Medicina Prepaga actúan como entidades de seguro voluntario, se concentran en las grandes ciudades y funcionan totalmente desreguladas.Â
La Superintendencia de Servicios de Salud (SSS) se constituyó por Decreto N° 1615/96 en jurisdicción del Ministerio de Salud y Asistencia Social, teniendo a su cargo el control de las Obras Sociales, el cumplimiento del Programa Médico Obligatorio (PMO) por parte de los agentes del seguro de salud, el aseguramiento de la calidad y cobertura del sistema, y la recuperación de costos de los hospitales públicos10.
Â
Por último, se deben considerar las Aseguradores de Riesgo de Trabajo (ART), si bien no conforman uno de los subsistemas del sector salud. Dichos organismos fueron diseñados entre 1995 y 1996 con el objetivo de proteger a las personas inmersas en el mercado laboral contra los riesgos de accidentes que pueden ocurrir en el trabajo. Dicho sistema se basa fundamentalmente en el funcionamiento de operadores privados, encargados de gestionar y atender las necesidades de prevención y reparación de los daños laborales. Está supervisado por la Superintendencia de Riesgos de Trabajo (SRT), vinculada el Ministerio de Trabajo y Seguridad Social.
 En esta estructura del sistema sanitario argentino surgen distintas falencias, entre las que se pueden mencionar: deficiente articulación de los subsectores,desigualdad en los niveles de financiación y de calidad de la atención, escasa capacidad del sistema para contrarrestar daños reducibles y disminuir las diferencias sanitarias entre las jurisdicciones del paÃs. Tampoco resultan equitativas las posibilidades de acceso y uso de los servicios para algunos grupos poblacionales. A esto se suman otros problemas como desfinanciamiento de las obras sociales, la información limitada y restringida al sector público, la escasa interacción entre el Ministerio de Salud y las Universidades con relación a la formación de recursos humanos.
Otro de los problemas que perjudica al sistema de salud es la existencia de los denominados «incentivos ocultos» para los médicos, que se refiere a la inversión que realizan los laboratorios para que los médicos receten medicamentos de su producción.
Â
4.2.2.1.2. Gasto Público en SaludÂ
El gasto público en salud en Argentina se puede estimar a partir del Gasto Público Social Consolidado (GPSC). El mismo incluye las erogaciones del sector público tanto a nivel nacional como provincial, municipal y de las instituciones financieras públicas.    Â
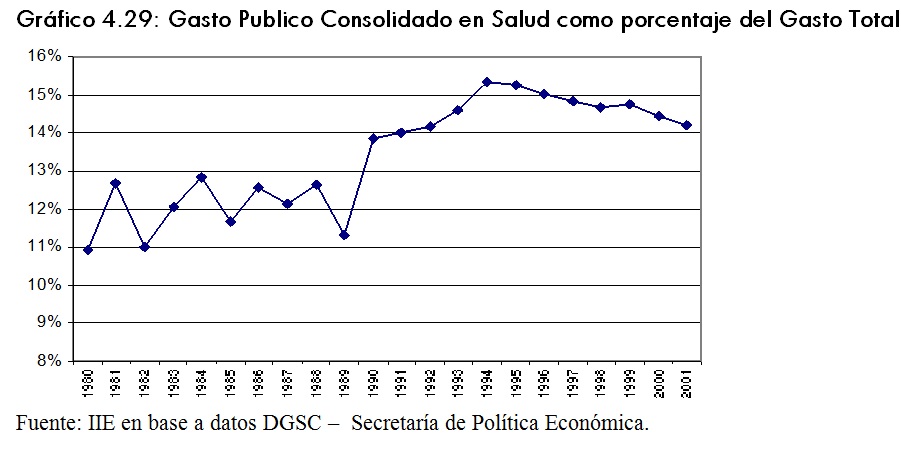
En valores absolutos el gasto consolidado en salud pasó de $7.195 millones en 1991 a $13.471 millones en el 2001, lo que implica un incremento del 87%.
Sin embargo, si se considera el gasto salud en relación al gasto total la evolución ha sido diferente. En el gráfico 4.29 se observa que dicho indicador se incrementó del 11% en 1980 al 15% en 1994, año a partir del cual descendió hasta el 14% en el 2001.
10  Denominados Hospitales Públicos de Gestión Descentralizada
 Â
Por otro lado, si se considera la participación de dicho gasto en el producto bruto interno, se observa que desde 1995 ha ido cayendo año tras año.El impacto sobre el financiamiento sanitario de la fuerte recesión registrada en Argentina a partir de 1998 es notorio. Las estimaciones del gasto en salud para 2001 demuestran una fuerte retracción y el escenario más probable es que el gasto haya continuado descendiendo durante el 2002. A ello debe sumarse el impacto de la devaluación de la moneda nacional a partir de la derogación de la ley de Convertibilidad en enero de este año. El resultado de ambos efectos es que Argentina ha perdido su posición de paÃs con mayor gasto en salud per cápita de la región (OPS, 2002).
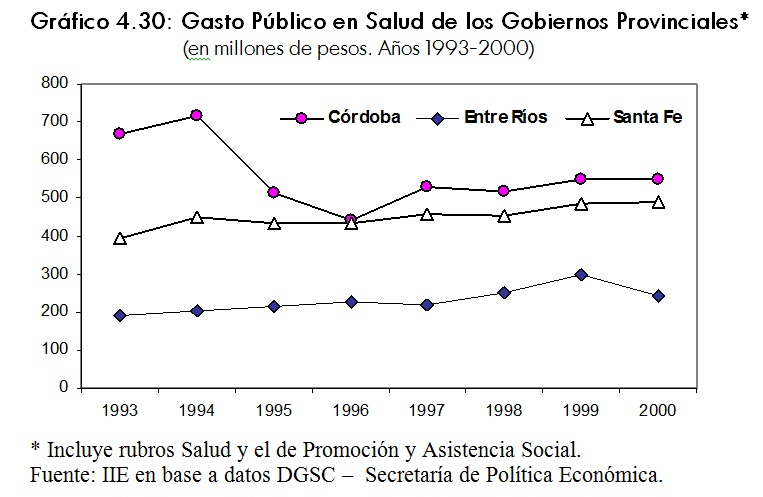
Por otro lado, la evolución del gasto provincial en salud en las provincias de la Región Centro se muestra en el gráfico 4.30. En valores absolutos, Córdoba es la provincia que mayor cantidad de fondos destina a salud, alcanzando en el 2000 unos $547 millones. Con respecto al gasto público total, Córdoba y Entre RÃos destinan aproximadamente el 13% a salud y la provincia de Santa Fe el 12,2%.
Si se considera el gasto en relación a la población, Córdoba es la de mayor gasto en salud per cápita, seguida por Entre RÃos y Santa Fe.
Â
Â
Medicamentos en Argentina
Â
Debido a la caracterÃstica misma del producto, a la cantidad de actores involucrados y a la diversidad de roles que cumplen los mismos, el mercado de medicamentos es sumamente complicado11.
En 1997 el gasto en medicamentos constituyó el 25% del gasto en salud ($5.812 millones) y fue equivalente a aproximadamente $150 por habitante (OPS/OMS 2002). A su vez, del gasto total en medicamentos se calcula que el 73% es gasto directo de los hogares y el 27% es realizado por Instituciones como ClÃnicas, Prepagas, Obras Sociales y el INSSJyP12.
Los precios de los medicamentos han subido de manera sostenida desde 1991 por aumentos directos, introducción de nuevos productos, o por el mecanismo indirecto de reducir el contenido de los envases. Mientras que en 1992 se vendieron 482 millones de unidades con un valor de US$ 2.575 millones, en 1996 las unidades vendidas fueron 406 millones con una facturación que llegó a los US$ 3.644 millones. Es decir, a un descenso del 19% del número de unidades vendidas correspondió un incremento del 42% de la facturación (OPS/OMS 2002).
Actualmente, y a partir de la depreciación de la moneda local, se espera que los precios continúen aumentando, lo que genera una barrera para el acceso al sistema de las personas con menores recursos.
En relación a esta situación y a través de la declaración de la Emergencia Sanitaria, el Ministerio de Salud estableció una activa agenda de polÃticas destinadas a atender esta problemática. Por ejemplo, se acordó con la industria el mantenimiento de los precios de una canasta de 250 productos al nivel del mes de diciembre de 2001 y se impulsó la obligatoriedad de la prescripción por nombre genérico, asà como la habilitación a sustituir por parte del farmacéutico13.
Â
 4.2.2.2. Estado o Situación de la Salud
 En los últimos años los indicadores de Salud en Argentina han mostrado una importante mejorÃa. Sin embargo, este hecho no ha sido equilibrado en todas las provincias del paÃs.
Las grandes desigualdades económicas se han manifestado también en los indicadores de salud, estableciendo nuevos patrones epidemiológicos en los que la falta de equidad es un factor importante.
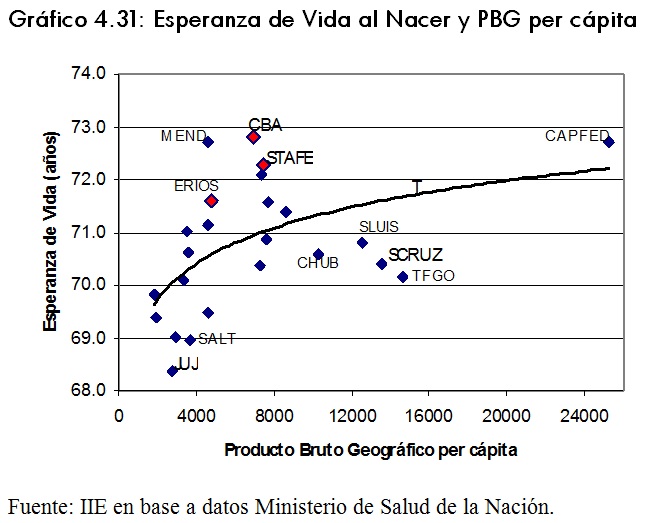
Un indicador de la relación que existe entre niveles de vida y condición de salud es la relación entre el Producto Bruto Geográfico per cápita y la Esperanza de Vida al Nacer14. El gráfico 4.31 muestra esta relación para todas las provincias argentinas, en el que se aprecia una correlación positiva. Sin embargo, no siempre las provincias con mayores expectativas de vida (Córdoba y Santa Fe) corresponden con las de mayor PBG per cápita.
En este caso en particular se debe tener presente la gran disparidad en el producto ya que Capital Federal, por ejemplo, tiene niveles de ingreso per cápita 13 veces mayores a los de Santiago del Estero. Si se excluye del estudio a Capital Federal, la relación que muestra la figura no es tan significativa. Sin embargo, se podrÃa decir que todas aquellas provincias que se encuentran a la derecha de la provincia de Córdoba, tienen menores esperanzas de vida a pesar de tener mayores niveles de ingreso per cápita.Â
Resulta importante destacar el hecho que muchas veces, en las poblaciones con menores ingresos, pequeñas mejorÃas en los ingresos resultan en notorios incrementos en la expectativa de vida, en tanto que en regiones con mayores ingresos, un incremento de éstos solo origina ligeros incrementos en la expectativa de vida15.
Â
11 Un estudio muy completo del tema puede verse en ISALUD «El mercado de Medicamentos en la Argentina» (1999).
12 Tobar, Federico «¿Cuánto gastamos los Argentinos en Medicamentos?
13 Ver recuadro Decreto de Emergencia Sanitaria.
14 Número promedio de años que se espera vivirÃa un recién nacido, si en el transcurso de su vida estuviera expuesto a las tasas de mortalidad especÃficas por edad y por sexo prevalecientes al momento de su nacimiento, para un año especÃfico, en un determinado paÃs, territorio o área geográfica.
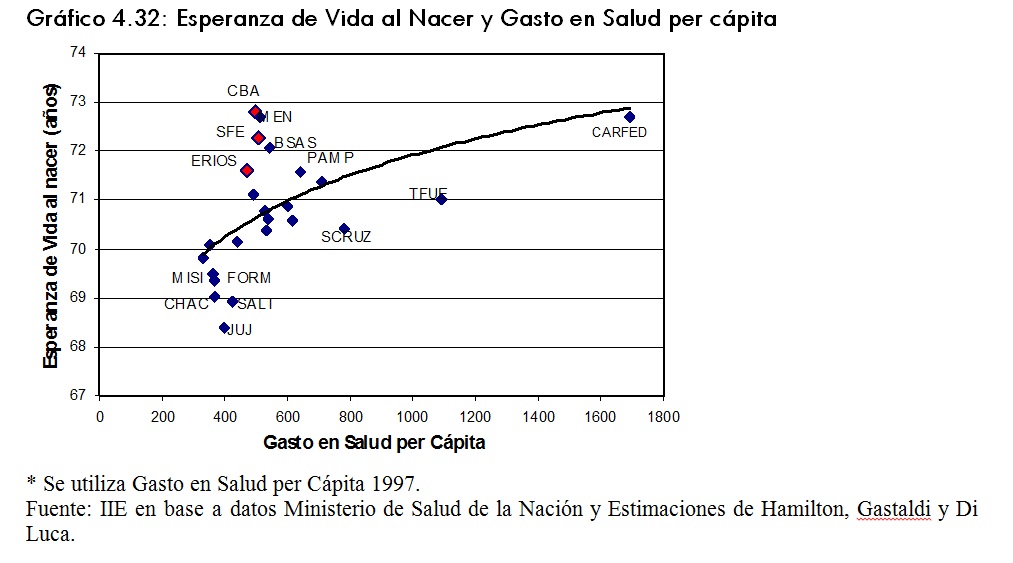
 Otra relación que puede considerarse es la relación entre la expectativa de vida al nacer y el gasto en salud per cápita. Se observa que, al igual que en el caso anterior, no siempre la provincia con mayor gasto salud per cápita tiene la mayor expectativa de vida al nacer, como es el caso de la provincia de Córdoba, con una EVN de 72,79 años. Las provincias a la derecha de Córdoba, indicarÃan que alcanzan una menor expectativa de vida con mayor gasto en salud.Â
Â
15OPS (2000).
4.2.2.2.1. Indicadores de Resultado
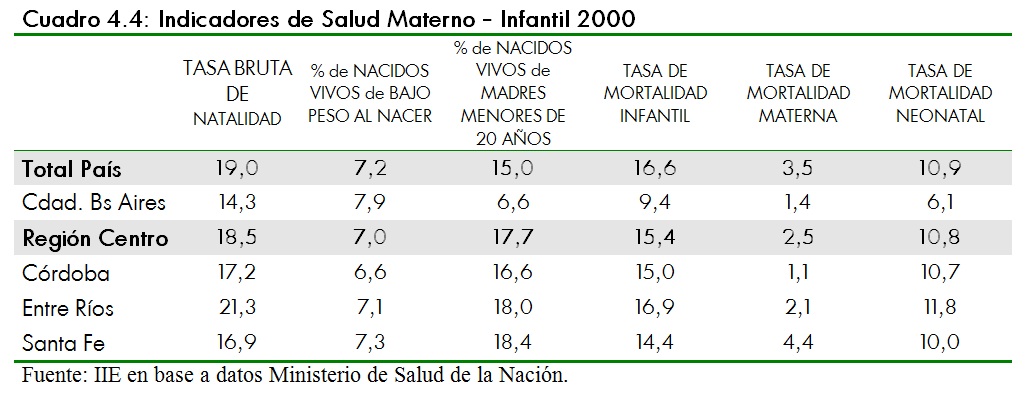
 Entre los indicadores de resultado que pueden considerarse se encuentran los que reflejan la salud materno infantil de un paÃs. Algunos de ellos se presentan en el cuadro 4.4, para el promedio nacional y para las provincias de la Región Centro. En esta última la tasa bruta de natalidad16 es levemente inferior al promedio nacional, principalmente debido a los valores de Córdoba y Santa Fe.
Con respecto a los demás indicadores, Santa Fe es la provincia con mayores deficiencias ya que presenta altos Ãndices de nacidos de bajo peso al nacer17, de madres adolescentes o menores de 20 años, de mortalidad materna18 y de mortalidad neonatal19.
Â
También los indicadores de mortalidad infantil20 presentan grandes diferencias por grupo de ingreso. En el año 2000, la provincia de Corrientes alcanzó una tasa de 30,4 muertes cada 1000 nacidos vivos, mientras que la tasa más baja se presentó en la Ciudad de Buenos Aires en donde este indicador fue de 9,4.
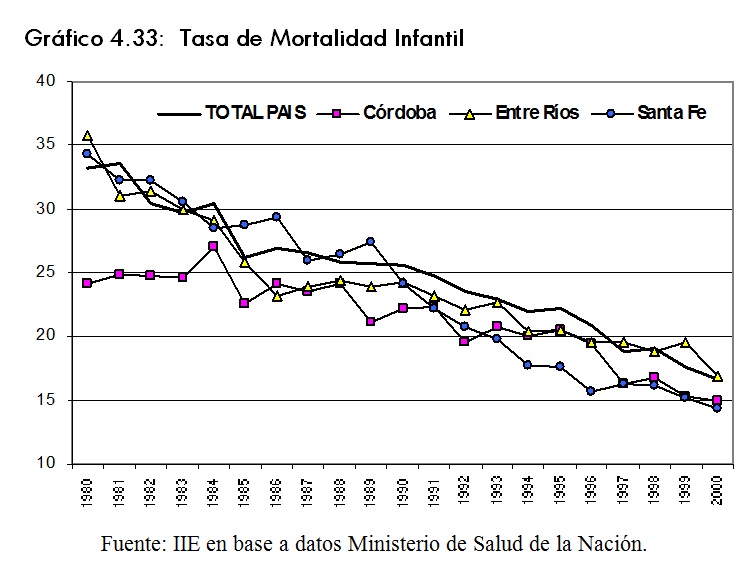
En el gráfico 4.33 se puede apreciar el importante avance en materia de reducción de este indicador. El promedio para todo el paÃs pasó de una tasa de mortalidad infantil de 33,2 en 1980 a un valor de 16,6 en el año 2000.
La provincia de Córdoba siempre registró valores inferiores al promedio nacional, y aunque logró disminuir la mortalidad infantil, lo hizo a un menor ritmo. Por su parte, Santa Fe pasó de 34,3 a 14,4, siendo la provincia con menor tasa de mortalidad infantil.
16 Tasa bruta de natalidad: Razón entre el número de nacidos vivos en una población durante un año especÃfico y la población total a mitad de ese año, usualmente multiplicada por 1.000 para un determinado paÃs, territorio o área geográfica.
17Â Porcentaje de nacidos vivos de bajo peso al nacer considera aquellos nacidos con un peso inferior a los 2.500 gramos.
18Tasa de Mortalidad Materna: Cociente entre el número de muertes maternas en un determinado año y el número de nacidos vivos en el mismo año, expresado por 10.000 nacidos vivos, para un determinado paÃs, territorio o área geográfica, según reportado por la autoridad sanitaria nacional. Muerte materna se define como la defunción de una mujer mientras está embarazada o dentro de los 42 dÃas siguientes a la terminación de su embarazo, independientemente de la duración y sitio del embarazo, debida a cualquier causa relacionada con o agravada por el embarazo mismo o su atención, pero no por causas accidentales o incidentales.
19Tasa de mortalidad neonatal: Cociente entre el número de nacidos vivos que mueren antes de cumplir 28 dÃas de edad en un determinado año y el número de nacidos vivos en el mismo año, para un determinado paÃs, territorio o área geográfica, expresado por 1.000 nacidos vivos, según reportado por la autoridad sanitaria nacional.
20Tasa de mortalidad infantil: Cociente entre el número de muertes de niños menores de un año de edad en un determinado año y el número de nacidos vivos para el mismo año, para un determinado paÃs, territorio o área geográfica, expresado por 1.000 nacidos vivos.
4.2.2.2.2. Indicadores de Mortalidad
 Entre los indicadores de mortalidad que pueden considerarse se encuentra la tasa bruta de mortalidad general y dicha tasa ajustada por edad. Esta última expresa la mortalidad esperada si la estructura de la población del área o región fuera similar a la población estándar. La utilización de estas tasas permite una mejor comparación entre poblaciones ya que disminuye notoriamente las distorsiones que podrÃan ser ocasionadas por diferencias en sus estructuras etáreas21.
Estos indicadores se presentan en el cuadro 4.5. En el mismo se observa que Entre RÃos presenta mayores tasas de mortalidad ajustada por edad que el promedio nacional.
Por otro lado, una forma de analizar el impacto social de la mortalidad es considerar los años de vida potencial que se pierden en razón de las defunciones de personas menores de 70 años22. Esto se mide a través del indicador Años de Vida Potencial Perdidos (AVPP). En Argentina en el año 2000 se perdieron 723 años por cada 10.000 habitantes.
Es importante destacar que la mayor cantidad de años potenciales de vida perdidos se debieron a los accidentes violentos.
Junto al embarazo adolescente y las adicciones, los accidentes y violencias aparecen como las patologÃas de mayor incidencia en la población joven. Las adicciones están en expansión y siguen descendiendo la edad de inicio. El alcoholismo sigue siendo la patologÃa de mayor impacto. Por otra parte, aumentó el número registrado de adictos a cocaÃna y heroÃna (OPS/OMS 2002).
En cuanto a las provincias de la Región Centro, se puede observar que la provincia de Entre RÃos muestra el mayor indicador de muerte temprana.
Â
22Para los datos del año 2000 se utilizó como población estándar la estructura de población de Argentina para el año 2000.
23Por ejemplo por cada muerte en un niño menor de 1 año se pierden 70 años de vida potencial, con una muerte de un joven de 20 se pierden 50 y asà con todas las edades.
falta cuadro 4.5
 4.2.2.2.3. Indicadores de Condiciones de Vida
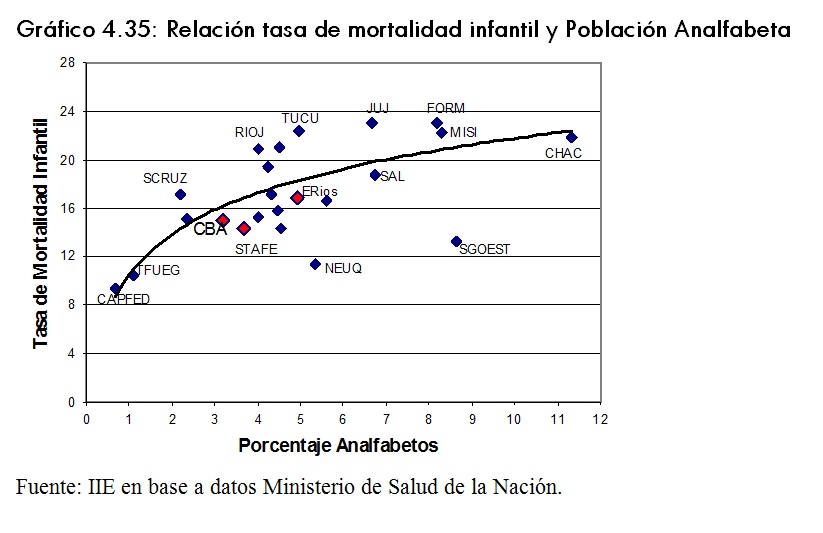
 Resulta interesante considerar la relación entre los indicadores de salud y algunas estimaciones de las condiciones de vida de la población de una determinada zona. En este caso, en los gráficos 4.34 y 4.35 se presenta la relación entre las tasa de mortalidad infantil y el porcentaje de la población con necesidades básicas insatisfechas y el porcentaje de la población analfabeta.Â
Â
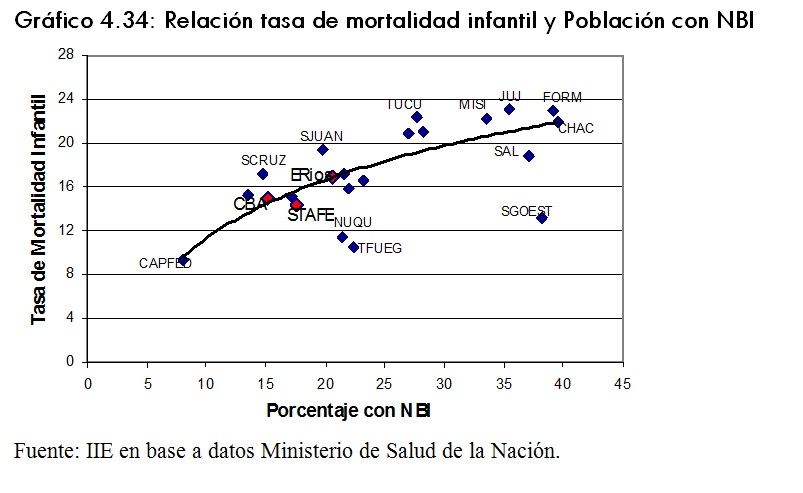
En ambos gráficos se puede apreciar que existen diferencias importantes entre las provincias del paÃs23. Aquellas cuya tasa de mortalidad infantil superan los 20 cada 1000 nacidos vivos, son las que presentan porcentajes muy altos de necesidades básicas insatisfechas. Sin embargo, un caso que se destaca es Santiago del Estero, con una tasa de mortalidad relativamente baja (inferior a Córdoba por ejemplo) pero con un porcentaje muy alto de población pobre.Â
Â
23 Cabe aclarar que, mientras las tasas de mortalidad infantil se refieren al año 2000, los indicadores de NBI y de analfabetismo corresponden a valores del CENSO 1991.
Â
4.2.2.2.4. Indicadores de Recursos, Acceso y Cobertura
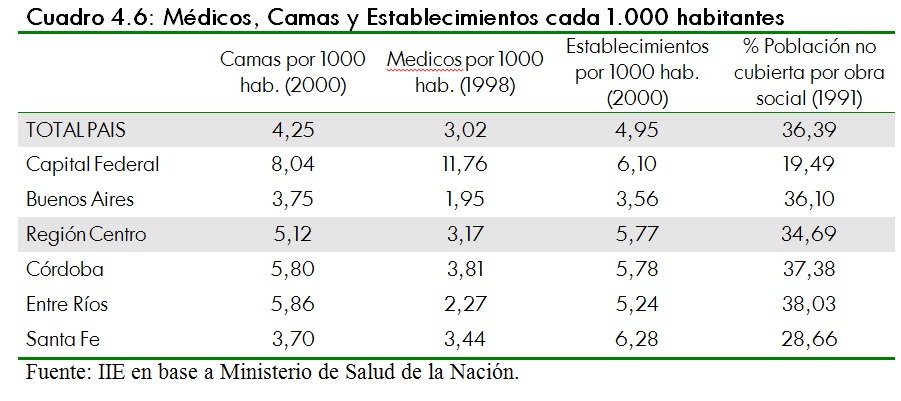
 En cuanto a la cantidad de recursos disponibles se pueden considerar, entre otros, los siguientes indicadores: médicos cada 1.000 habitantes y camas disponibles cada 1.000 habitantes. La relación entre ambos se muestra en el cuadro 4.6. El promedio de camas cada 1.000 habitantes para todo el paÃs es de 4,25. Las provincias de mayor cantidad de oferta de servicios de salud medidos por este indicador son Entre RÃos, Córdoba y Santa Cruz. En cuanto a la cantidad de médicos por cada 1.000 habitantes, las provincias que superan ampliamente la media nacional son Córdoba y Santa Fe.
Â
 La formación en salud pública y administración en salud se realiza en una amplia gama de instituciones. En 1999 existÃan más de 60 entidades con programas de postgrado en estas áreas (instituciones académicas del área de ciencias de la salud, asà como otras áreas universitarias, gremiales, hospitalarias, gubernamentales y otros). En su mayorÃa, son financiados directamente por los propios profesionales.
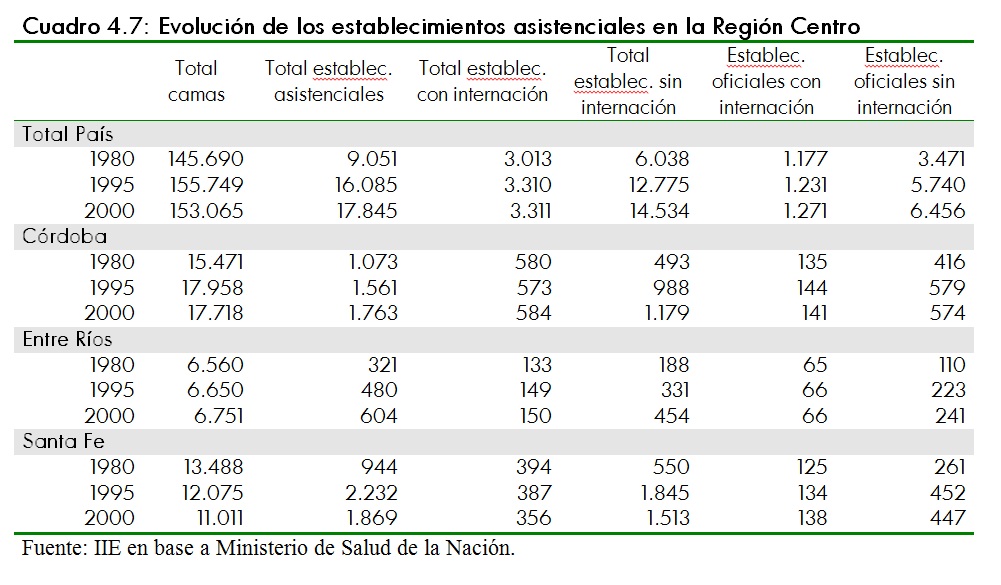
 Por otro lado, en base a datos del Ministerio de Salud es posible realizar un seguimiento de la evolución de la cantidad de establecimientos asistenciales en los últimos veinte años, según sean con servicios de internación o sin internación. Esta información se presenta para las provincias de la Región Centro en el cuadro 4.7.
Tanto en Córdoba como en Santa Fe se observa una disminución en la cantidad de camas disponibles24 entre los años 1995 y 2000, mientras que aumentan para Entre RÃos. En cuanto a los establecimientos asistenciales25, se observa un mayor incremento entre 1980 y 1995 y un aumento más moderado entre 1995 y el año 2000. El incremento en la cantidad de establecimientos fue principalmente en el sector sin internación.
Â
En cuanto al porcentaje de la población cubierta con alguna obra social o plan médico por provincia, los últimos datos disponibles son los correspondientes al Censo 1991. En el mismo se estimó que Córdoba presentaba un 37,3% de su población no cubierta, Entre RÃos un 38% y Santa Fe un 28,6%, siendo el promedio para todo el paÃs de un 36,4%.
Sin embargo, si bien las estimaciones oficiales reflejan la cobertura formal, no siempre reflejan la cobertura efectiva para prestaciones tales como medicamentos, tratamientos de enfermedades crónicas, o de alta complejidad, o de duración prolongada (OPS/OMS 2002).
 El siguiente cuadro muestra una distribución de la cobertura de atención según tipo de cobertura para el total paÃs.
Â

24Camas disponibles: número de camas realmente instaladas en condiciones de uso para la atención de pacientes internados, independientemente de que estén o no ocupadas.
25Establecimientos asistenciales: son los que están ubicados en uno o varios locales, donde un grupo de médicos u otros profesionales vinculados con la atención de la salud efectúan prestaciones a pacientes, internados o no, contando con una administración y dirección únicas. Se excluyen expresamente de la categorÃa a consultorios privados de profesionales que, aún cuando compartan en forma parcial o total diversos locales con otros profesionales, no cumplen con el requisito de administración única.
4.2.2.3. PolÃticas de Salud
 Por último, otro de los aspectos relevantes para el análisis del sistema sanitario de un paÃs son las polÃticas propuestas o las ejecutadas en el área.
Uno de los últimos informes oficiales presentados al respecto se denomina «PolÃticas de Salud» y corresponde al año 2000. En el mismo se establecen algunas bases para el desarrollo del sector. Se sostiene principalmente que el objetivo es mejorar el desempeño y la operación del sistema de salud y avanzar hacia la integración mediante una mayor interacción entre los diferentes subsistemas. Se busca incentivar y orientar un cambio en el modelo de atención de la salud en las distintas jurisdicciones y en los tres subsectores, con el objeto de mejorar el acceso y los resultados sanitarios, al tiempo que utilizar los recursos de manera más equitativa y eficiente26.
Â
Las prioridades en polÃticas de salud se establecÃan en:
Â
1) Referidas a la Atención de la Salud
ü Desarrollo de la atención primaria de la salud: centrado en la creación de un nuevo paradigma basado en una concepción integral de la salud.
ü Enfasis en los desarrollos locales: fortaleciendo los procesos de descentralización.
ü Fortalecimiento del sistema de vigilancia epidemiológica y la capacidad institucional para la gestión y operación de programas y actividades de prevención y control de los riesgos.
ü Fortalecimiento de las funciones de regulación y fiscalización, como asà también de las áreas vinculadas a la garantÃa de la calidad.
ü Desarrollo de la ética biomédica.
ü Promoción e impulso de la activa participación de la comunidad y de las Organizaciones de la sociedad y del voluntariado, para lo cual resulta de interés la conformación de redes de salud integrales.
ü Promoción de la articulación y complementariedad entre los subsectores, públicos, privados y de la seguridad social para un uso más eficiente de los recursos.
ü Desarrollo de un nuevo perfil de actuación para los hospitales públicos, promoviendo cambios en el comportamiento institucional y en los profesionales. Desde el punto de vista administrativo y económico financiero, el proyecto de creación de Hospitales Públicos de Gestión descentralizada promueve acciones tendientes a incrementar los presupuestos hospitalarios, a través de los ingresos obtenidos por el cobro de las prestaciones a los beneficiarios de otros subsistemas, sin afectar a los usuarios sin cobertura.
ü Desarrollo de sistemas de costos, de mecanismos de control y evaluación y de los sistemas informáticos requeridos como los padrones de afiliados.
Â
2) Desarrollo de Recursos Humanos
ü Adecuación a la realidad sanitaria nacional, regional y local, teniendo prioridad la formación de equipos interdisciplinarios y orientados al primer nivel de atención.
Â
3) Desarrollo y reciclaje de los recursos fÃsicos en salud
Â
Actualmente, y debido a la situación socioeconómica del paÃs, se estableció la emergencia sanitaria que contempla una racionalización del PMO para adaptarlo a las disponibilidades financieras de las
26 Para ver nuevos objetivos y avances se recomiendan las memorias del Ministerio de Salud que pueden consultarse en la pagina de dicho ministerio www.msal.gov.ar.
Â
obras sociales y una redefinición del Ministerio de Salud como fijador de las polÃticas generales, quedando a cargo de las Provincias la prestación de los servicios públicos de salud27.
 Â
Â
Decreto N° 486/02 Emergencia Sanitaria Nacional
Â
Entre las polÃticas de salud vigentes en la actualidad no puede dejar de considerarse la declaración de la Emergencia Sanitaria Nacional, desde el 12 de marzo del 2002 hasta el 31 de diciembre de 2002. Dicho decreto se establece a efectos de garantizar el suministro de medicamentos e insumos en las instituciones públicas con servicios de internación, el suministro de medicamentos para tratamientos ambulatorios a pacientes en condiciones de alta vulnerabilidad social, el acceso a medicamentos e insumos esenciales para la prevención y el tratamiento de enfermedades infecciosas, y por último con el propósito de asegurar a los beneficiarios del INSSJP y del Sistema Nacional del Seguro de Salud el acceso a las prestaciones médicas esenciales.
Â
Entre los aspectos que regula se pueden destacar:
ü Atribuciones del Ministerio de Salud: instrumentar las polÃticas referidas a la emergencia sanitaria, promover la descentralización progresiva hacia las jurisdicciones provinciales yla creación de un Comité Nacional de Crisis del Sector Salud para la organización y coordinación de los recursos utilizables.
ü El Consejo Federal de Salud (COFESA)será el encargado del suministro de insumos y medicamentos a instituciones públicas de salud con servicio de internación.
ü A los fines del financiamiento de la emergencia sanitaria se afectará una partida del presupuesto asignado al Ministerio de Salud para la compra de medicamentos e insumos sanitarios de uso hospitalario y atención primaria de la salud. También podrán afectarse subsidios, donaciones, legados, préstamos internacionales que administra el MS, etc.
ü Se faculta al Ministerio para establecer un mecanismo de monitoreo de precios de insumos y medicamentos del sector salud y de alternativas de importación directa, como también para dictar normas complementarias referentes a listado de medicamentos e insumos a ser adquiridos, precios de referencia de insumos y medicamentos crÃticos, prescripción de medicamentos por su nombre genérico, y sustitución en la dispensación por parte de profesional farmacéutico, del medicamento recetado con marca registrada, por un medicamento que contenga los mismos principios activos, concentración, forma farmacéutica, cantidad de unidades por envase y menor precio.
ü  Se determina la creación del Programa Nacional de Universalización del Acceso a Medicamentos, que estará integrado por:
¨      Subprograma de seguro de medicamentos de uso ambulatorio para jefes de hogar, el cual estará a cargo del MS.
¨      Subprograma de medicamentos genéricos para atención primaria de la salud. Estará destinado a garantizar la provisión de insumos y medicamentos crÃticos a través de centros de atención primaria de la Salud, Nacionales, Provinciales o Municipales, y de organizaciones no gubernamentales.
Â
En cuanto al Sistema Nacional de Seguro de Salud:
ü Se faculta al Ministerio a definir, dentro del PMO, las prestaciones básicas esenciales que debe garantizar el Sistema Nacional del Seguro de Salud y INSSJP, mientras subsista la situación de emergencia.
ü En lo referente al Fondo Solidario de Redistribución, se aplica el principio del Aporte al Fondo Solidario de Redistribución por bandas salariales.
ü Con respecto a los Colegios Profesionales, se dejan sin efecto las restricciones que limitan la libertad de contratación.
ü En lo referente a sentencias con condenas de pago, se determina la suspensión hasta el 31 de diciembre de 2002 de la ejecución de las sentencias que condenen al pago de una suma de dinero, dictadas contra los Agentes del Sistema Nacional del Seguro de Salud, incluyendo al INSSJP.
Â
Se considera también la Situación de Emergencia Sanitaria y Social del INSSJP. A los efectos de atenuar esta situación, se regulan las atribuciones de un Interventor Normalizador, se flexibilizan el cumplimiento de contrataciones de dicho ente y se prevé el relevamiento y control de las deudas que el Instituto mantiene con personas fÃsicas y jurÃdicas del sector público y privado.
Â
Â
Â
4.2.3. Mesa de Trabajo: La Salud en el contexto de Emergencia Sanitaria
 El dÃa jueves 8 de agosto se realizó en las instalaciones de la Bolsa de Comercio de Córdoba un taller debate sobre la situación del sistema sanitario en Argentina, con la participación de especialistas de diversas áreas.
Al mismo fueron invitados representantes del Sector Privado, del Sector Público, de las Obras Sociales, del Consejo de Médicos y de las Universidades. Lamentablemente, no se pudo contar con la presencia de representantes del Ministerio de Salud de Córdoba, de Hospitales Públicos ni de la obra social IPAM.
A continuación se presentan algunos de los temas en los cuales se avanzó en el debate. Es importante destacar que muchos de ellos requerirÃan, a su vez, un estudio especial y serán objeto de informes posteriores.
Â
¨      La salud y el Estado
 Se planteó la necesidad de llevar a cabo polÃticas de Estado y no polÃticas de Gobierno, es decir la importancia de que las reglas persistan más allá de los cambios electorales. Las instituciones del Estado deberÃan estar manejadas por personas que trasciendan gobiernos, que sean honestos y que posean capacidad de gestión.
Se señaló como negativa la existencia de un trato discriminatorio en materia impositiva para distintos prestadores. Es un mercado con muchos jugadores, por lo que deberÃan existir reglas de juego más claras, más parejas.
Se acordó que el rol del Estado es crucial y que no puede estar ausente, pero se afirma que el accionar del mismo falla en varios aspectos. En algunos casos la legislación es utópica, permitiendo además la convivencia de actores no regulados y otros regulados en exceso.
Por otro lado, en relación al gasto público se afirma que, más que escaso, existe una mala asignación de recursos y un gasto ineficiente. Por ejemplo se gasta muy poco en enfermeras y mucho en tomógrafos por una cuestión de moda, de valoración de la sociedad y a que es, o era, un buen negocio. A esto contribuyó la existencia de incentivos distorsionados, que tienen que ver con las condiciones macroeconómicas de la década del ‘90.
Por otro lado, cuando se evalúa el gasto en salud debe considerarse que la economÃa de la salud surge por la existencia de rendimientos decrecientes en la prestación del servicio, por lo que el hecho que se gaste más en salud no implica que se obtengan mayores beneficios.
Asimismo, se destacó la necesidad de dar una mayor transparencia al sistema y mejorar los mecanismos e instituciones encargadas del control. Asimismo es necesaria la incorporación del gerenciamiento en el ámbito de la salud tanto pública como privada.
Â
 ¨      Los intermediarios y la descentralización
 En general, se planteó un desacuerdo con el funcionamiento de los intermediarios. Se afirma que se produce una gran pérdida debido a la puja distributiva que genera, en la cual medicamentos se lleva la mayor parte. En la medida que existan los intermediarios que le retraigan recursos a los médicos y estos se conviertan en un agente de marketing de los laboratorios, esto no se va a revertir.
Se señala que la intermediación es buena sólo si beneficia al afiliado o genera valor agregado y se asume el riesgo, pero en las condiciones actuales dicho mecanismo no funciona de esa manera. No aporta nada a la salud del afiliado, sino que es una intermediación parasitaria.
Por su parte, el representante de la Obra Social DASPU consideró que basándose en su experiencia no deberÃa haber intermediación para que una obra social funcione eficientemente.
Por otro lado, se planteó la necesidad de una mayor descentralización administrativa de la salud en el paÃs. Esto permitirÃa que los beneficiarios tengan a quien recurrir en caso de inconvenientes. Por ejemplo, en organismos como el PAMI una mayor descentralización aumentarÃa la eficiencia de dicha institución.
Sin embargo, si bien la descentralización es positiva no siempre resulta eficiente. Para que esto suceda debe funcionar correctamente el sistema regulatorio.
Â
 ¨      PolÃticas de Salud
 Como se mencionó anteriormente, se resaltó la necesidad de llevar a cabo polÃticas de Estado y no polÃticas de Gobierno.
Como ejemplos se consideraron interesantes la polÃtica de los genéricos y la de armar un Seguro de Siniestralidad Catastrófica.
Por otro lado, se señaló la prevención como medida fundamental para el correcto desarrollo del paÃs y de sus integrantes en todo aspecto. Hay necesidad de disminuir costos para obtener la mejor medicina preventiva y esto se logra enseñando a los médicos y a los pacientes. Sin embargo, se sostiene que no basta con prevención sino que hay que apuntar a polÃticas integrales. La prevención es cara, y no soluciona el problema del costo de la salud, su resultado es disminuir años de vida potencialmente perdidos; por lo tanto, aumenta el gasto en el futuro, por esto se sostiene que para que una polÃtica de prevención funcione también hay que trabajar en la falta de conciencia del consumidor.
 Â
¨      La formación de profesionales
 Se resaltó la educación tanto de los médicos como de la sociedad como base para brindar buena salud. Se debe tener en cuenta que un sistema de salud que brinde cobertura total genera dos tipos de abuso: por parte del médico y por parte del paciente. Se señala que el médico deberÃa tener una participación más activa y con mayor colaboración en el gasto en salud.
Desde el Consejo de Médicos se señaló que se está buscando una mayor cantidad de médicos especialistas certificados, lo que aumentarÃa la calidad y la efectividad. También se sostiene que tanto la formación de recursos humanos, como la incorporación o profundización de las carreras intermedias deberÃa estar a cargo del Estado. Se considera como negativa la existencia de un mal concepto o utilización de la residencia, que se la consume como mano de obra barata.
Desde la Universidad Nacional se abogó por una mayor autonomÃa y mayor poder de decisión de las Universidades, sin que toda decisión deba pasar por Buenos Aires. También se enfatizó en la necesidad de generar varias carreras cortas, pero se señaló la importancia de un mayor presupuesto para poder llevar a cabo esta tarea.
En cuanto a la oferta de Recursos Humanos en el paÃs, es fundamental controlar la producción de médicos. Por un lado, debido a que no se puede brindar una buena educación gratuita a tantas personas, y por el otro, porque no se necesitan tantos médicos, se produce sobreoferta y esto genera varias consecuencias negativas.
Â
 ¨      Crisis Económica y Salud
 La situación macroeconómica tiene un importante efecto sobre el funcionamiento del sistema de salud. Por otro lado, el avance mismo de la ciencia y la tecnologÃa generan algunos fenómenos que ya se observaban antes de la crisis económica actual. En el debate se plantearon algunos aspectos en este sentido.
Entre las consecuencias de la crisis se puede citar: la disminución de la calidad, el incremento de costos, el aumento de la demanda, el desabastecimiento de insumos y problemas de financiamiento por los mayores niveles de desempleo.
Sin embargo, algunos hechos ya se venÃan registrando y eran cruciales en el incremento de los costos del sistema. Estos son: la mayor demanda de medicina de alta complejidad, la mayor demanda de calidad en salud y el fenómeno de nuevas patologÃas, y la mayor esperanza de vida.
Â
 ¨      LÃneas de acción recomendadas
 Aunque no existe un sistema de salud ideal, se puede trabajar en algunos aspectos para mejorar el actual y enfrentar la crisis económica. En este sentido, se señaló la posibilidad de avanzar en las siguientes áreas:
Â
 ü Posibilidad de exportar servicios de salud a paÃses como Chile, Brasil y Bolivia. Existe la posibilidad de ofrecer 3° nivel en salud, en áreas como OftalmologÃa, Medicina Deportiva, CirugÃa Plástica, etc. Esto es posible por la nueva estructura de costos: por ejemplo una CirugÃa Cardiaca, en Brasil cuesta u$s22.000, mientras que en Argentina $10.500 a precio de convertibilidad, u$s5.000 aproximadamente a precio de hoy.
 ü Libre elección por parte de los beneficiarios. Esto solucionarÃa el problema de la demanda cautiva y el accionar del mercado permitirÃa que se vaya transparentando el sistema.
 ü Desarrollo del gerenciamiento como una herramienta indispensable para mejorar el funcionamiento del sistema, que debido a las fallas del accionar actual está muy mal visto.
 ü Mayor sinceramiento de cada parte para lograr una buena programación y asignación de los recursos.Â
 ü En el caso de las Obras Sociales, se propone una búsqueda de información de lo que les pasa al paciente y un mayor conocimiento de las cuestiones epidemiológicas del afiliado, asà como el establecimiento de mecanismos solidarios. La oferta de servicios, debe basarse en una estrategia mixta, búsqueda del segundo y tercer nivel. Con una cápita menor de $54 es posible brindar un nivel de salud aceptable.
 ü Desde algunos sectores se planteó la necesidad de un rediseño del PMO ya que actualmente resulta muy difÃcil poder cumplir con él.
 ü Mejoramiento de la estructura de incentivos económicos.
 ü Incremento de las polÃticas de prevención en: nutrición y mal de chagas. Actualmente no se tienen en cuenta las consecuencias de no atacar estos problemas, tanto para los individuos afectados como para la sociedad en su conjunto. La deficiencia fÃsica e intelectual de las personas que padecen estos problemas y la escasa producción de conocimientos que generará, afectará el desarrollo del paÃs.
